Hartinfarct
Een hartinfarct kan zich plotseling voordoen, als een donderslag bij heldere hemel. Toch is die indruk misleidend, want een hartinfarct is een fase in het sluipende ziekteproces van slagaderziekte. In het begin merkt iemand daar weinig of niets van, maar er gebeurt van alles in het lichaam. Slagaderziekte ontwikkelt zich onder invloed van risicofactoren, die het ziekteproces kunnen remmen of versnellen. Het kan jaren duren voordat de bliksem inslaat. Plotseling barst ergens in een kransslagader een verdikte en verzwakte vaatwand en ontstaat er een wond in de binnenbekleding. Het bloed reageert door de wond te dichten met bloedstolsels, die de kransslagader helemaal kunnen afsluiten. Als dat laatste gebeurt, heb je een hartinfarct. De term infarct komt van het Latijnse woord infarcire dat ‘volstoppen’ betekent.
De spiercellen in het stroomgebied van de getroffen kransslagader worden afgesneden van hun bloedtoevoer en gaan al binnen enkele uren dood. Als er niet snel een behandeling volgt, raakt de hartspier op die plaats onherstelbaar beschadigd. Op de plaats van de afgestorven spiercellen vormt zich een litteken van dode cellen.
Er is veel onderzoek verricht naar de factoren die een hartinfarct kunnen uitlokken, maar dat onderzoek is uiteraard vooral theoretisch. Als een dokter al in real time een hartinfarct meemaakt, heeft hij wel wat anders aan zijn hoofd dan onderzoek. Desalniettemin zijn de onderzoekers het over de grote lijnen eens. Er zijn drie triggers: een kwetsbare plaque, kwetsbaar bloed en een kwetsbaar moment.
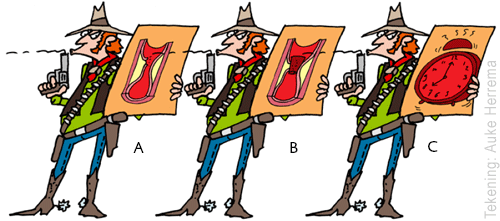 Drie triggers voor een hartinfarct:
Drie triggers voor een hartinfarct:A. Kwetsbare plaque
B. Kwetsbaar bloed
C. Kwetsbaar moment
Kwetsbare plaque
Een plaque is het gevolg van slagaderziekte en bestaat uit een vetophoping onder de binnenbekleding van de vaatwand. Onder een dunne kap bevindt zich een pap van vettige stoffen zoals LDL-cholesterol met een kern van dode cellen. Na verloop van tijd wordt een plaque hard en gaat verkalken. De ziekte wordt dan ook wel aderverkalking genoemd, hoewel de naam vanuit het oogpunt van het hartinfarct niet goed is gekozen, want juist de jonge plaques met een zachte kern zijn de boosdoeners.
Plaques beïnvloeden het ontstaan van een hartinfarct op twee manieren. Ten eerste kan een plaque scheuren, wat de vorming van bloedstolsels bevordert en tot een ontstekingsreactie leidt. Het staat vast dat deze ontstekingsreactie een belangrijke rol speelt bij het ontstaan van een hartinfarct, maar hoe precies is vooralsnog onduidelijk. Ten tweede vernauwen de plaques de doorgang in de kransslagader zodat een relatief klein bloedstolsel voor een afsluiting kan zorgen.
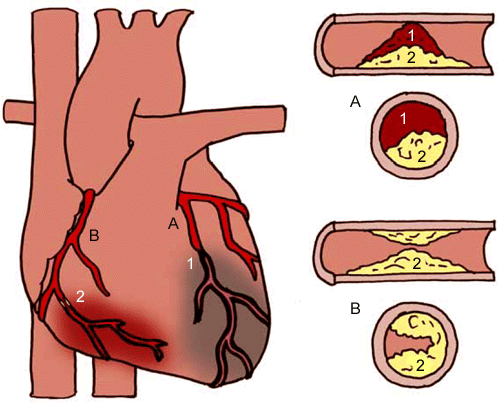 Hartinfarct en angina pectoris
Hartinfarct en angina pectorisA. Linker kransslagader (LAD) die is afgesloten (1) door een bloedstolsel in een slagader die door een plaque al vernauwd was. De spiercellen stroomafwaarts krijgen geen zuurstofrijk bloed en sterven af. Het gevolg is een hartinfarct.
B. Rechter kransslagader (RCA) die is vernauwd door plaque (2). De spiercellen stroomafwaarts krijgen bij inspanning te weinig zuurstof en presteren minder. Het gevolg is pijn op de borst.
Kwetsbaar bloed
Het ontstaan van bloedstolsels is afhankelijk van de samenstelling van het bloed, in het bijzonder van de stollingsfactoren. Bloed gaat stollen als een reactie op een wond in de vaatwand. Dat kan een snee in de vinger zijn, maar ook de beschadigde vaatwand van de kransslagaders. In de meeste gevallen is de beschadiging een opengescheurde plaque, maar ook op een ruwe of ontstoken vaatwand zonder plaque kunnen stolsels ontstaan.
Bloedstolsels vergroten het risico op een afsluiting op twee manieren. Ten eerste kan een bloedstolsel zich als een kurk in een vernauwde kransslagader nestelen. Ten tweede hebben bepaalde stoffen in het bloedstolsel het vermogen om de spiercellen in de wand van een slagader aan te zetten tot samenknijpen, wat het risico op een afsluiting groter maakt. Het begint met een plaque, maar een bloedstolsel geeft het laatste duwtje.
Kwetsbaar moment
Bij het ontstaan van een hartinfarct spelen ook de omstandigheden van het moment een rol. Een kwetsbaar moment is als het autonome zenuwstelsel wordt geprikkeld, waardoor zowel de bloeddruk als het hartritme stijgt en de spieren in de wand van de kransslagaders gaan samenknijpen. Stress is zo’n omstandigheid, maar ook lichamelijke inspanning en het tijdstip van de dag. Hartinfarcten doen zich vooral voor in de ochtend.
Hoe herken je een hartinfarct?
Een hartinfarct voelt in de meeste gevallen als een beklemmende, drukkende of benauwende pijn op de borst, die kan uitstralen naar de kaak, de armen of de rug. De pijn is hevig maar vrij constant. Als je last hebt van scherpe steken, dan is de kans klein dat het om een hartinfarct gaat. Als je gaat zitten om te rusten, houdt de pijn aan, tenminste vijf minuten of langer. Kenmerkend is ook misselijkheid en zweten.
De symptomen kunnen erg verschillen van persoon tot persoon. Bij vrouwen en oudere mannen zijn de klachten vaak niet zo makkelijk te herkennen. Niet voor de dokter, maar ook niet voor de betrokkene zelf.
Als je denkt dat je een hartinfarct doormaakt, moet je onmiddellijk de huisarts (laten) bellen. Die kan beoordelen of je naar het ziekenhuis moet. Is de situatie zeer ernstig, bel dan direct 112 en laat een ambulance komen. Als je inderdaad een hartinfarct hebt, telt iedere minuut. Hoe sneller je in het ziekenhuis bent om de afgesloten kransslagader te openen, hoe beter. Dat openen gebeurt tegenwoordig vooral door te dotteren, maar kan in bepaalde gevallen ook met krachtige stollingwerende medicijnen.
 De medische naam voor een hartinfarct dat meteen behandeld moet worden is een STEMI, de beginletters van een ST-Elevatie Myocard Infarct.
De medische naam voor een hartinfarct dat meteen behandeld moet worden is een STEMI, de beginletters van een ST-Elevatie Myocard Infarct.
STEMI en non-STEMI
Een hartinfarct is een kritiek moment in het ziekteproces van slagaderziekte. Onmiddellijke behandeling is nodig. Als je hetzelfde ziekteproces doormaakt zonder afsluiting van een kransslagader, kun je je ook heel beroerd voelen, hoewel behandeling dan minder urgent is. Voor een dokter is het daarom heel belangrijk om snel te weten of iemand een afgesloten kransslagader heeft of niet. Dat komt hij in eerste instantie te weten door de informatie van het hartfilmpje, het ECG. Bij het vermoeden van een hartinfarct wordt zo snel mogelijk een ECG gemaakt, vaak al in de ambulance. Een ECG geeft ook belangrijke informatie over de locatie van het infarct. Details op het ECG wijzen bijvoorbeeld in de richting van de voorwand of de achterwand van het hart.
Als de lijn op het ECG op een bepaalde manier afwijkt, weet de dokter het zeker. Deze afwijking op het ECG is een verhoging (elevatie) van het lijnsegment tussen punt S en punt T. Vandaar dat dokters in het ziekenhuis graag spreken van een STEMI, een vakterm die is samengesteld uit de gehusselde beginletters van een Infarct van het Myocard (hartspier) met ST-Elevatie. Heeft iemand de symptomen van een hartinfarct maar zonder verhoging van het ST-segment, dan heet dat een non-STEMI. Bij een non-STEMI is de bloedtoevoer naar de hartspier eveneens verminderd, maar zonder dat dat zichtbaar is als een verhoging van het ST-segment op het ECG.
De diagnose STEMI of non-STEMI kan worden bevestigd door een bloedonderzoek. Bij een hartinfarct sterven er spiercellen af waardoor bepaalde stoffen in het bloed komen, de cardiale merkers. In het laboratorium zijn deze stoffen in het bloed aantoonbaar. Het bloedonderzoek wordt regelmatig herhaald, want aan de hand van de concentratie van de cardiale merkers kun je uitspraken doen over de ernst van het infarct en het verloop van het herstel.
Iemand die met een STEMI binnenkomt wordt tegenwoordig in de meeste ziekenhuizen zo snel mogelijk doorgestuurd naar de katheterisatiekamer om te worden gedotterd. Meestal wordt de uitslag van het bloedonderzoek niet eens afgewacht.
Ook iemand met een non-STEMI krijgt nadere onderzoeken, zoals een echo van het hart of een nucleaire scan. De behandeling wordt dan precies op het ziektebeeld afgestemd.
Vroeger medicijnen en rust, nu dotteren en revalidatie
De behandeling van een hartinfarct is in een generatie totaal veranderd. In de vorige eeuw was de behandeling gericht op rust, zodat het litteken op de plaats van het infarct de tijd kreeg om sterk te worden. De littekenvorming duurt ongeveer zes weken en al die tijd moest de zieke in een ziekenhuisbed aansterken. Om het risico op een nieuw infarct te beperken, kreeg hij stollingwerende medicijnen.
Tegenwoordig is de behandeling gericht op een snelle opening van de afgesloten kransslagader door te dotteren en vervolgens op revalidatie. Je wordt gestimuleerd om zo snel mogelijk uit bed te stappen en in beweging te komen. In veel ziekenhuizen zijn speciale revalidatiecentra waar oefeningen worden aangeboden om de hartspier sterker te maken.
De behandeling van een hartinfarct bestaat ook nu nog uit medicijnen, zoals stollingwerende medicijnen, cholesterolverlagers en bloeddrukverlagers. De volgorde van medicijnen en dotteren en de dosis van de medicijnen is onderwerp van klinische trials over de hele wereld. Weinig medische behandelingen zijn zo uitgebreid getest als de behandeling van een hartinfarct.
Waarom moet ik al die pillen slikken na een hartinfarct?
 Debby Keuken van de Nederlandse Vereniging voor Cardiologie (NVVC) stelt de vraag waarom je al die pillen moet slikken na een hartinfarct aan dr. Louis Bartels, cardioloog in het Martini Ziekenhuis, Groningen.
Debby Keuken van de Nederlandse Vereniging voor Cardiologie (NVVC) stelt de vraag waarom je al die pillen moet slikken na een hartinfarct aan dr. Louis Bartels, cardioloog in het Martini Ziekenhuis, Groningen.
SCAD (Spontanous Coronary Artery Dissection)
Een oorzaak van een hartinfarct die zeer weinig voorkomt is een SCAD, een scheurtje in de wand van de kransslagaders. De vaatwand bestaat uit drie laagjes (denk aan de laagjes van een ui) en in zeldzame gevallen kan plotseling een scheurtje optreden in de binnenste laag. Hierdoor kan de bloedstroom in de kransslagader worden afgesloten en dan ontstaat een hartinfarct. SCAD is een afkorting van Spontanous Coronary Artery Dissection, ofwel een plotseling optredende (spontane) scheur (dissectie) in de wand van een kransslagader (coronary artery). Om onbekende redenen komt een SCAD vooral voor bij vrouwen onder de vijftig jaar. Vaak speelt hoge bloeddruk een rol, maar soms doet een SCAD zich voor rond de zwangerschap. De relatie tussen een SCAD en de zwangerschap is overigens niet duidelijk, mogelijk verzwakken zwangerschapshormonen de vaatwand. De behandeling van een SCAD bestaat niet uit dotteren maar uit medicijnen. Dotteren bij een SCAD is zeer lastig omdat de vaatwand van de kransslagader dan verzwakt is. Een katheter in de verzwakte kransslagader kan nieuwe scheurtjes tot gevolg hebben.